
Por Lic. Stella Maimone (Extractado)
La investigación de una epidemia, importante desafío de la epidemiología y salud pública, puede ayudar a identificar el modo de dispersión de la misma y a prevenir casos adicionales. La investigación de los aspectos epidemiológicos y del medio ambiente, frecuentemente nos ayudan a incrementar nuestro conocimiento y prevenir futuras epidemias.
Algunos autores refieren que sólo el 5% de las infecciones hospitalarias corresponden a eventos epidémicos; sin embargo los profesionales dedicados al Control de las infecciones, gastamos gran arte de nuestro tiempo y recursos cuando éstos eventos ocurren. Una verdadera epidemia puede ser considerada una crisis en control de infecciones y requiere una rápida respuesta.
La investigación de una epidemia requiere la búsqueda de datos epidemiológicos, clínicos y de laboratorio, como así también un estudio observacional. Si el estudio de una epidemia se conduce en forma adecuada, se identificarán nuevos agentes, reservorios o modos de transmisión que pueden ser usados para modificar la práctica o el desarrollo de estrategias de control de infecciones y de ésta forma disminuir el riesgo de infección nosocomial.
Las epidemias ocurren más frecuentemente en Instituciones de cuidados agudos y crónicos, sin embargo también se han descrito en pacientes ambulatorios, cuidados paliativos, o instituciones dónde conviven pacientes ancianos.
EPIDEMIOLOGÍA
La mayoría de las epidemias hospitalarias ocurren en grupos de dos o tres pacientes y frecuentemente están asociadas con procedimientos específicos como por ejemplo epidemias relacionadas a bacteriemias, infección del sitio quirúrgico, infección del tracto urinario o neumonías, y en general involucran brechas en las técnicas básicas de control de infecciones.
El centro de control y prevención de enfermedades de Atlanta , Estados Unidos (CDC), hasta el año 1991 investigó 125 epidemias de infección nosocomial. Setenta y siete (62%) fueron causadas por bacterias, 11 (9%) por hongos, 10 (8%) por virus, 5 (4%) por micobacterias y 22 (18%) por toxinas u otros organismos. Desde enero de 1994 hasta diciembre de 1998, el CDC investigó 49 epidemias nosocomiales. De éstas, 15 estaban relacionadas a procedimientos, 12 a productos, 4 a inadecuadas normas de procedimientos. En las Instituciones de cuidados prolongados, las infecciones del tracto respiratorio – especialmente influenza u otras enfermedades virales- y las gastrointestinales fueron las más frecuentes.
OBJETIVOS EN EL ESTUDIO DE UNA EPIDEMIA:
Los objetivos en el estudio de una epidemia son:
1. Contribuir a identificar los factores de riesgo.
2. Implementar intervenciones que prevengan casos adicionales desde la ocurrencia.
3. Instituir medidas que prevengan epidemias similares.
Las epidemias se estudian para controlar y eliminar los factores de riesgo que la provocaron.
Las preguntas claves que el investigador debe hacerse son:
-¿Quienes están involucrados?
-¿Cuándo ocurrió?
-¿Dónde está ocurriendo?
-¿Cuál o cuáles son los agentes responsables?
-¿Cómo es la forma de transmisión de los agentes responsables?
PASOS PARA EL ESTUDIO DE UNA EPIDEMIA
1. Confirmar la ocurrencia de la epidemia
2. Preparar la investigación
3. Desarrollar la definición de caso
4. Investigar casos adicionales
5. Caracterizar la epidemia por tiempo, lugar y persona
6. Formular una hipótesis tentativa
7. Testear la Hipótesis
8. Realizar el análisis de los datos
9. Realizar estudios adicionales, si está indicado
10. Interpretar los hallazgos
11. Implementar medidas de Control
12. Continuar la Vigilancia
13. Comunicar los hallazgos
1. Confirmar la ocurrencia de la epidemia:
En este paso se revisan los antecedentes de las tasas de infección, y se comparan con la tasa de incidencia calculada en el período de la epidemia –incluyendo el tiempo posible de incubación desde el primer caso hasta el último caso- Este puede ser expresado como tasa de ataque durante el período de epidemia y el período previo. Si no hay datos de vigilancia activa para los casos, los mismos se deben buscar en este momento.
Adicionalmente el diagnostico de los casos debe ser confirmado y se debe descartar una pseudo-epidemia.
Además en este momento se debe:
-Revisar literatura existente disponible o bien consultar a un experto.
-Discutir la potencial ocurrencia de la epidemia con un grupo de salud pequeño pero involucrado en el tema, para consensuar si existe una epidemia.
-Si el problema existe garantizar el estudio dela epidemia hasta el final.
-Si la epidemia involucra casos en la comunidad, se deberán hacer las denuncias correspondientes al Ministerio de Salud local y si se trata de una fuente común como soluciones parenterales de una empresa que además distribuye a otros centros, se debe alertar a los mismos por medio de los organismos pertinentes en cada país o región.
2. Preparar la investigación
La Dirección médica, los jefes médicos de los servicios involucrados, Administradores, Departamento de Enfermería, y todo aquel involucrado en la toma de decisiones para que la investigación se lleve a cabo deben estar notificados.
Algunos pasos adicionales para preparar la investigación, deben ser resueltos en este momento si es posible:
• Identificar el agente microbiológico.
• Obtener apropiadas muestras de laboratorio o cultivos microbiológicos de los casos sospechados.
• Notificar al laboratorio de microbiología –si es que la epidemia no fue detectada aún por ellos- de la ocurrencia alos efectos de coordinar acciones futuras.
• Revisar reportes de la literatrura con problemas similares.
•Tener disponible un paquete para el análisis estadístico de los hallazgos.
Dependiendo de la naturaleza del problema, se organizará en esta etapa medidas de ataque de acuerdo a la hipótesis generada hasta el momento como:
• Aislamiento para pacientes.
• Control de los elementos usados.
• Cultivos de vigilancia.
• Separar los casos geográficamente dentro de la Institución.
• Implementar cohorte de personal.
• Proveer tratamiento a los pacientes.
• Proveer profilaxis al personal o pacientes expuestos.
• Cerrar la unidad para nuevas admisiones.
• Discontinuar ciertos procedimientos o productos relacionados.
Cuando se toman decisiones sobre medidas de control inmediatas, se debe tener en cuenta:
• Mortalidad asociada con la epidemia.
• Importancia para la salud pública.
• Frecuencia de infección versus colonización.
• Posibilidad de fuente común.
• Tamaño de la epidemia.
• Característica del patógeno involucrado.
• Regulaciones locales y estatales para reportar la epidemia.
3. Desarrollar la definición de caso:
La definición de caso establece los criterios para determinar, quienes serán llamados “caso” en la epidemia. Para esto se tendrá en cuenta:
• Tiempo: período del primero al último caso sospechado.
• Lugar: sala, unidad, quirófano, farmacia, o sea lugar donde los casos estuvieron expuestos.
• Persona: información demográfica.
• Información clínica: signos y síntomas de enfermedad.
• Información de laboratorio y otros elementos o procedimientos diagnósticos o que se hallan realizado con relación a los casos.
Como la definición de caso es realizada en la aparición temprana de la epidemia, los casos serán caracterizados como posible, probable y definitivo.
4. Investigar casos adicionales:
Después que se trabajó en la definición de caso, se deben buscar más casos entre la población que pudo estar expuesta. La definición debe ser aplicada consistentemente sin sesgos y a toda persona que se sospeche o se conozca que compartió la sala, o bien algún procedimiento o elemento del medio ambiente.
El hallazgo de los casos generalmente se conduce usando los siguientes métodos:
• Revisión de datos de control de infecciones.
• Revisión de datos de laboratorio.
• Discusión con los médicos.
•Revisión de pacientes sometidos a un mismo procedimiento o bien a procedimientos que los casos hayan observado.
Antes que la iniciación de la búsqueda de nuevos casos comience, se debe construir una tabla con los datos de interés de los casos a los efectos de organizar la recolección de datos. Esta tabla debe ser sencilla y es una herramienta de suma utilidad. La misma debe incluir:
1) Datos demográficos.
2) Fecha de admisión, pases de sala o sector, alta y admisiones previas a la Institución.
3) Información clínica que debe incluir signos y síntomas de acuerdo a la definición de caso.
4) Procedimientos invasivos.
5) Uso de elementos biomédicos invasivos.
6) Resultados de exámenes microbiológicos u otros de diagnóstico.
7) Caracterizar la epidemia por tiempo, lugar y persona:
Los métodos para caracterizar los casos incluyen:
- La tabla de recolección de datos.
- La curva epidémica para visualizar el comienzo y la evolución de los casos en el tiempo.
- Un mapa que muestre los lugares dónde probablemente los casos tuvieron la exposición y/o el comienzo de los síntomas.
6. Formular una hipótesis tentativa:
La revisión inicial de los datos descriptivos, pueden proveer una hipótesis tentativa de la causa de la epidemia. Esta hipótesis debe responder a la ocurrencia de la mayoría de los casos involucrados en la epidemia. La literatura acerca del problema y la opinión de expertos puede ayudar a construir la primera hipótesis. El conocimiento de los patógenos involucrados, sus reservorios y formas de transmisión ayudarán a generar la misma.
Ocasionalmente las epidemias ocurren con una causa-efecto tan obvia que la investigación adicional no es necesaria y sólo se implementarán medidas de control. Si las respuestas no se encontraron durante esta fase de la investigación, el próximo punto es testear la/las hipótesis por medio de mayores estudios epidemiológicos.
7. Testear la Hipótesis:
La decisión de testear la hipótesis por medio de estudios epidemiológicos, generalmente se hace sobre la base de disponibilidad de información, severidad de la enfermedad, y recursos adicionales.
Los estudios epidemiológicos para testear la hipótesis en el marco de la epidemia incluye los estudios de caso control y estudios de cohorte retrospectivo, ya que la naturaleza del estudio de una epidemia es retrospectiva.
Para el enfoque del estudio de la epidemia, se tendrá en cuenta el número de casos (si es pequeño, el estudio de caso control será apropiado) la prevalencia de la enfermedad, el tamaño de la población expuesta, el lugar donde se desarrolló la epidemia, y los recursos para la investigación disponibles.
El estudio de caso control, es la metodología más comúnmente usada para los estudios de epidemias de infección nosocomial.
Los puntos básicos para un estudio de caso control son:
• Identificar los casos.
• Seleccionar un grupo apropiado para la comparación (de 1 a 4 controles por caso).
• Recolectar información sobre los factores de riesgo u otros atributos en forma retrospectiva de ambos grupos.
• Comparar los hallazgos por medio del análisis estadístico.
Por ejemplo la ECI de un hospital de agudos, investiga una epidemia de infección del sitio quirúrgico posterior a cirugía de by pass coronario. Decide realizar un estudio de casos y controles comparando pacientes con infección del sitio quirúrgico –casos- y pacientes sin infección del sitio quirúrgico sometidos a la misma cirugía cardiovascular en el mismo período de tiempo –controles-.
Basada en los puntos preliminares de la investigación, los factores de riesgo fueron observados y la recolección de datos estandarizada se desarrolló para recolectar información de ambos grupos. Luego los datos son analizados para determinar cuales son los factores de riesgo que están significativamente asociados con la infección.
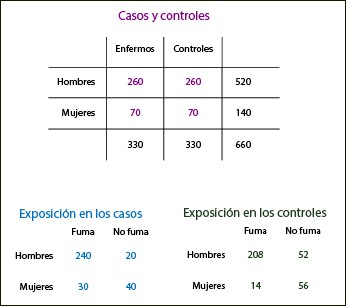
Los principales puntos a seguir cuando se conduce un estudio de caso-control son:
• Seleccionar los casos basados en una definición estandarizada.
• Los controles deben tener el mismo potencial de exposición al riesgo que los casos.
• Los controles deben ser seleccionados en forma aleatoria, evitando los sesgos.
• Las herramientas y métodos de recolección de datos debe ser el mismo para ambos grupos - casos y controles.
• La comparación de casos y controles se realizará cuando es necesario. (una vez que el factor de riesgo es usado como criterio para la comparación. No puede ser estudiado en el análisis.
Beneficios de los estudios de caso-control:
• Relativamente requieren un pequeño número de pacientes y recursos.
• Son económicos y pueden ser realizados rápidamente.
• Los factores de riesgo pueden ser examinados o estudiados en el curso del estudio.
• Se puede estudiar abundante información para cada paciente.
Desventajas de los estudios caso-control:
• La naturaleza retrospectiva puede dar incertidumbre por riesgo real al que estuvo expuesto el paciente cuando comenzó la infección.
• La búsqueda retrospectiva puede dar falsas ideas de cual fue el riesgo.
• La documentación en la fuente de datos puede ser insuficiente y no identificar factores de riesgo.
• En pocos casos o en exposiciones poco frecuentes, es difícil sacar conclusiones.
• La tasa de incidencia no puede ser calculada porque la población en riesgo no ha sido apropiadamente tomada en su totalidad.
• Se calcula el odds ratio (OR) más que el riesgo relativo (RR). Si bien el OR aproxima al RR generalmente es considerado menos seguro.
Estudio retrospectivo de cohorte: Una alternativa a los estudios de caso-control es el estudio retrospectivo de cohorte. En este estudio los pacientes son seleccionados sobre la base de la exposición y son seguidos en el tiempo para determinar el estatus de enfermedad. La tasa de infección en pacientes expuestos es comparada con la tasa de infección en pacientes no expuestos.
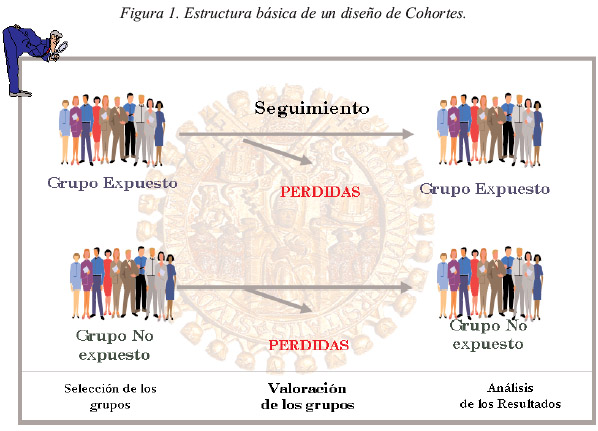
Ventajas de los estudios retrospectivos de cohorte:
• Una vez que se seleccionó el cohorte, los factores de riesgo específico o de exposición se trazan históricamente en el tiempo y una secuencia temporal lógica (entre exposición e infección) puede ser determinada.
• La exposición rara puede ser estudiada.
• La tasa de incidencia puede ser calculada.
• Se pude determinar el RR (relación entre exposición y enfermedad).
Desventajas de un estudio retrospectivo de cohorte:
• Requiere un gran numero de pacientes para realizar el estudio de exposición.
• Puede ser mas costoso y necesitar más recursos que el caso-control.
8. Realizar el análisis de los datos:
El análisis estadístico descriptivo involucra el desarrollo de tablas de frecuencia. Por ejemplo si la información recolectada en una epidemia de infección del sitio quirúrgico incluye edad, sexo, lugar de internación, cirujano y procedimiento quirúrgico, la tabla de frecuencia debería reflejar todos esos datos.
El análisis univariado involucra la comparación estadística entre casos y controles (para estudios de casos y controles) y entre expuestos y no expuestos (para estudios de cohorte retrospectivo).
Los datos pueden ser variables dicotómicas categorizadas como “si” o “no” o continuas como horas del día.
En ambos casos –estudios de casos y controles o cohorte retrospectivo- se usa la simple tabla de dos por dos para hacer comparaciones entre variables dicotómicas.
El Análisis Multivariado generalmente se aplican cuando hay varias variables independientes (ej. Exposición o factor de riesgo) que pueden contribuir a la ocurrencia de la variable dependiente (ej. Desarrollo de la infección).
Tales análisis se usan cuando el investigador cree que la causa de la epidemia esta relacionada con mas de un factor hay variables contundentes.
En ambos casos se debe utilizar un software de estadística.
9. Realizar estudios adicionales, si está indicado:
En este punto de la investigación, puede estar indicado recolectar datos adicionales. Por ejemplo si el medio ambiente demuestra estar implicado como reservorio, podría ser útil cultivar el mismo. Si los datos refieren a que un trabajador de la salud puede estar implicado en la epidemia, podría ser útil realizar cultivos que puedan proveer información útil y si los involucrados son pacientes podría ser útil realizar búsqueda de portadores. Además en todos los casos la biología molecular puede aportar datos importantes.
Se trata de la genotipificación de las especies y nos permiten identificar a los agentes causales del brote como pertenecientes al mismo clon. Estos estudios se deben planificar con el médico infectólogo o epidemiólogo y el microbiólogo a los efectos de que resulte costo-efectivo y no un sin fin de muestras que no están relacionadas con el origen o la transmisión de la epidemia.
10. Interpretar los hallazgos:
Una vez que los datos se han completado, los hallazgos del investigador deben ser interpretados, a los efectos de medir la asociación entre la infección y el/los factores de riesgo. Esto depende de varios factores:
• Calidad del diseño del estudio.
• Asociación temporal adecuada –la exposición precede al comienzo de la infección-.
• Fuerza de la asociación –causa efecto-.
• Reproducibilidad de los resultados –consistencia con otros estudios-.
• Presencia del efecto dosis-respuesta –al incrementar el nivel de exposición, aumenta la enfermedad-.
• Especificidad de la asociación -la ocurrencia de una variable está relacionada con la otra-.
11. Implementar medidas de Control:
Las medidas de control deben desarrollarse e implementarse basadas en los resultados de la investigación.
Directas contra el reservorio de infección –Ejemplos: desinfectar determinado elemento, remover elementos contaminados, aislar pacientes con el germen responsable de la epidemia, etc-.
• Medidas que interrumpan la transmisión del patógeno Ejemplos: implementar facilidades para el lavado de manos, fijación de catéteres, reemplazo de antisépticos, esterilización etc.
• Medidas que reduzcan la suceptibilidad del huésped Ejemplos: profilaxis antibiótica en infecciones quirúrgicas, baño del paciente, rasurado, vacunación del personal, etc.
Determinar la extensión de las intervenciones necesarias para controlar la epidemia y discontinuar alguna de ellas o reemplazarlas por otras, requiere de un marcado equilibrio, evaluación de los resultados y seguimiento de los acontecimientos.
12. Continuar la Vigilancia:
La mejor evaluación de la implementación de las medidas de control es demostrar que no se han documentado nuevos casos. Para tal fin se debe desarrollar un sistema de vigilancia sensible y económico.
13. Comunicar los hallazgo:
Al final de la investigación, se escribirá un informe de lo acontecido que debe incluir:
• Discusión de los factores que provocaron la epidemia.
• Resumen de la investigación epidémica y los hallazgos.
• Evaluación de las medidas implementadas.
•El plan de la vigilancia prospectiva que asegure que la epidemia ha terminado.
•Un plan que asegure que se mantienen las medidas de control implementadas.
• Recomendaciones para medir episodios similares en el futuro.
Además, se deberá decidir que elementos se incluyen en el informe, como tablas, gráficos, curvas epidémicas, etc.
Bibliografía:
1. Reingold A. Outbreak Investigations – A prospective Emerging Infectious Diseases Vol. 4 Nº1:1-9: 1999.
2. Haley RW and col. Surveillance of Nosocomial Infection. In Bennett J editors. Hospital Infection. 1997.
3. Constanze Wendt y col Epidemics: Identification and Management.175: In Wenzel R. Prevention and Control of Nosocomial Infections: 3ª edition W&W 1997.
4. Lynch Patricia y col. Managing Surveillance, Outbreak Investigations and Exposures, 31-48 In: Infection Prevention with Limited Resources. Gina Pugliese Editors. 1997.
5. Durlach R. La investigación de un brote en el hospital. BHEA año VI - Nº 15-1-7:2003.
6. Diekema Daniel y col. Antimicrobial Resistance Trends and Outbreak Frequency in United States Hospitals CID 2004:38 .
No hay comentarios:
Publicar un comentario